今回は国の指定難病の中で患者数が非常に多い疾患の一つ潰瘍性大腸炎の概要、診断、治療を紹介します。
患者さんの中には、この病気に対する理解が不十分なために過度に不安感を抱いてしまったり、効果のある治療法を中断してしまう方がいらっしゃいます。潰瘍性大腸炎の病状が安定した期間を長く保つために、この病気を正しく理解しましょう。東京都板橋区(東武東上線 ときわ台駅 徒歩3分)にあるほりた内科・胃腸内視鏡クリニックでは潰瘍性大腸炎を専門的に診療しております。潰瘍性大腸炎でお悩みの方は、webよりご予約いただきご来院ください。
潰瘍性大腸炎(Ulcerative Colitis(UC))とは?

未だ原因が不明で、長期間に渡り慢性的に大腸に炎症を起こす病気です。炎症とは大腸の粘膜に白血球やリンパ球といった血液の細胞が集まり、粘膜が負担を受けてただれて出血などを生じる状態です。
残念ながら未だ完治することが難しい病気で日本では難病認定をされています。
潰瘍性大腸炎はアメリカやヨーロッパで患者数が多い病気ですが、近年では日本を含むアジア地域で患者数が毎年増え続けています。現在日本では約17万人の患者さんがいらっしゃいます。
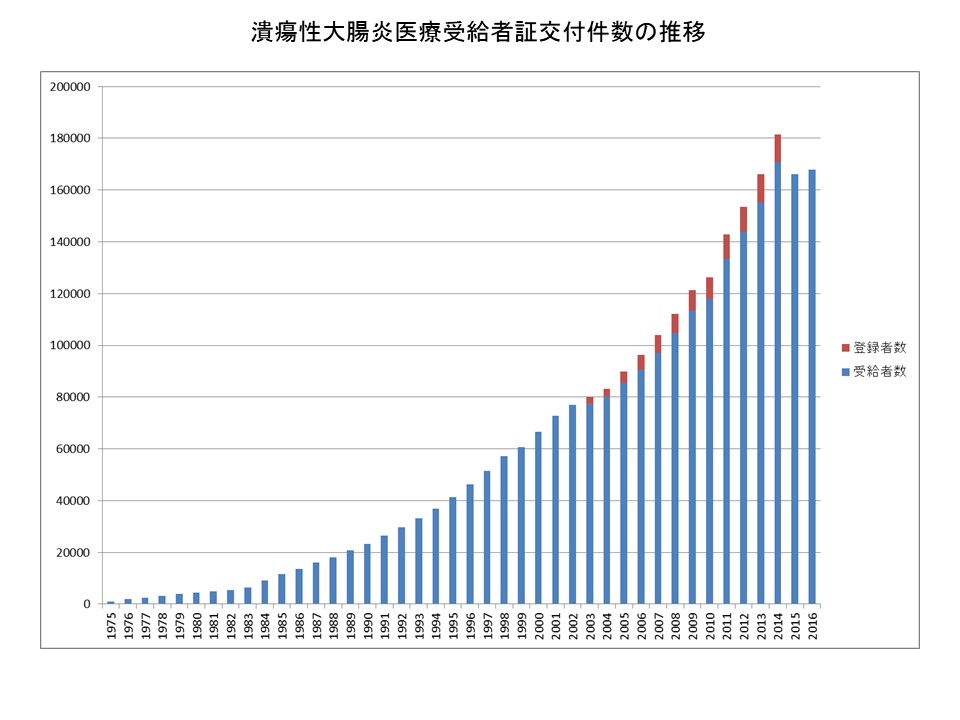
厚生労働省:衛生行政報告書例の概況(http://www.mhlw.go.jp/toukei/list/36-19a.html)
原因は?
はっきりとした原因はわかっていませんが、現在以下の原因が疑われています。
(1)遺伝子
IBDは同じ家族の中に複数の患者さんがいらっしゃることなどからも、遺伝子が原因の1つとなっている可能性が指摘されています。これまで活発に研究が行われ、原因遺伝子(疾患感受性遺伝子(しっかんかんじゅせいいでんし)と言います)の候補として100個以上指摘1 されており現在も研究が進められています。また興味深い点は、欧米の患者さんの原因遺伝子の1つがアジア人には当てはまらないといった人種差の報告があることです。
(2)腸内細菌の異常
IBD患者さんの腸内細菌は、一般の方と比べて種類や数の割合などが変化していることが指摘されており、これまでの動物実験の結果などから腸内細菌が原因となっている可能性が指摘されています。
(3)食事
 IBDは欧米で患者さんの数が多い病気でしたが、近年はアジア地域でも患者さんの数が増え続けている病気です。その原因の1つとして「食生活の欧米化」の可能性が指摘されています。しかし現在のところIBD発症の原因となっている食物などはわかっていません。
IBDは欧米で患者さんの数が多い病気でしたが、近年はアジア地域でも患者さんの数が増え続けている病気です。その原因の1つとして「食生活の欧米化」の可能性が指摘されています。しかし現在のところIBD発症の原因となっている食物などはわかっていません。
(4)腸の免疫システムの異常
潰瘍性大腸炎、クローン病の患者さんに共通した点として、「腸に炎症が起きている」という点が挙げられます。この炎症の基になるのは、白血球(はっけっきゅう)、リンパ球、マクロファージ等の血液中に存在する免疫を担当する細胞です。
そしてサイトカインと呼ばれる物質が関与することでこの炎症が生じたり、悪化したりしています。これらの免疫システムの異常がIBDの原因となる可能性が指摘されています。
実際にインフリキシマブ(レミケードR など)という薬はこのサイトカインの1つであるTNFαを抑える薬であり、IBDに対して非常に高い効果を示す薬の1つです。
潰瘍性大腸炎が疑われる症状とは
 潰瘍性大腸炎の主な症状は腹痛、下痢、血便です。そのためこれらの症状を訴えて患者さんが受診した際に医師は潰瘍性大腸炎の可能性を疑います。
潰瘍性大腸炎の主な症状は腹痛、下痢、血便です。そのためこれらの症状を訴えて患者さんが受診した際に医師は潰瘍性大腸炎の可能性を疑います。
しかし実際には他の疾患でもこれらの症状が出ることがあるため診断は簡単ではありません。
例えば細菌などの菌が原因となる感染性腸炎という病気でもこれらの症状が出ますが、もちろんこの病気は数日で完治することが多い全く異なる病気です。
また私たち医師は、これら腹痛、下痢、血便の症状を入り口としてもう一歩踏み込んで実は色々考えていることがあります。
腹痛の場所
通常潰瘍性大腸炎は、ほとんどの患者さんが直腸という大腸の出口である肛門に近い部位に炎症などの病変を生じているので、腹痛が出た際には下腹部が痛むことが多いです。
もちろん病状によっては直腸だけに留まらず、連続してより奥の大腸に炎症が及ぶと下腹部だけでなく、左下腹部や上腹部、また場合によっては腹部全体に痛みを自覚することがあります。
あくまで診断のための一つの手がかりですが腹痛の場所は病状の程度を把握するためにも医師は意識をしています。
便に付着する血液の状態
血便というのは単に便に血液が付着した状態であり、これは潰瘍性大腸炎だけでなく例えば痔が原因でも生じます。
一方で、粘血便と表現される便が出た際には潰瘍性大腸炎など腸の炎症を生じる病気の可能性が高くなります。
粘血便は便に粘液と血液が混ざった状態であり、この粘液は炎症が起きている粘膜で分泌が増えるものであり、痔ではみられないためです。
腹痛・下痢に伴う症状
患者さんは自身の症状を言葉で表現することが難しい場合があり、「腹痛」、「下痢」という単語で単純な訴えをされる方がいますが、実際には他の症状を自覚されていることがあります。
例えば前述のように直腸に炎症が強い患者さんは、残便感や便意を強く自覚したりすることが多くなります。
この時の特徴は便意を自覚してトイレに入っても、実際に排便はわずか、またはほとんど出ないことがあります。
そのためトイレに駆け込む回数が多くなり、トイレに入っている時間も長くなってしまいます。
排便の回数は潰瘍性大腸炎の重症度を分ける際に重要な点であるため、医師は特に注意を払っています。
潰瘍性大腸炎の診断のための検査は?
 上記のような症状で疑われた場合には、血液検査、便検査を始めとして、腹部レントゲン検査、腹部CT検査、大腸カメラ等の検査を行います。
上記のような症状で疑われた場合には、血液検査、便検査を始めとして、腹部レントゲン検査、腹部CT検査、大腸カメラ等の検査を行います。
これらの検査のうち、唯一潰瘍性大腸炎の診断を確定することができるのが大腸カメラ検査の際に行う生検です。
これは大腸カメラ検査の際に大腸の組織の一部を実際に採取することです。
その後採取された組織を顕微鏡で確認することで、他の病気が否定され、かつ潰瘍性大腸炎に特徴的な所見を確認することで最終的な診断の確定となります。
そのため初めて診断される時には、必ず大腸カメラ検査が必要になります。
このようにして潰瘍性大腸炎と診断され、かつ病状の程度に応じて実際の治療が開始されます。
なお、内視鏡検査に怖いイメージを持っている方や痛いイメージを持っている方も多いかと思います。しかし最近は苦痛の少ない内視鏡カメラが可能になっており、当院でも鎮痛剤や鎮静剤を使用し、うとうと眠くなるような状態で検査を行うことができ、痛みや不快感を和らげることができます。
治療法
潰瘍性大腸炎の治療の原則
治療方法の選択は、病気の重症度(病状の強さ)と罹患範囲(りかんはんい)(大腸の炎症の範囲)で決まります。
重症度は病状が軽いものから順に軽症、中等症、重症に分けられます。
また罹患範囲は大腸の全てに炎症が及ぶ全大腸炎型、左側のある一定の部位まで炎症が及ぶ左側大腸炎型、大腸の出口の近辺のみに炎症が留まっている直腸炎型に分けられます。
私たち医師はこれらの組み合わせから、患者さんに使用する治療薬の種類を決めています。
その際には治療方針決定の基になる治療指針やガイドラインというものがベースになります。これらは過去に研究として実際の患者さんに治療薬を使用して効果が示された結果がまとめられたものです。
そして実際に治療を十分に行っても病状が改善しない場合には、手術治療が必要になる場合もあります。その時には全ての大腸を取り出したり、人工肛門が必要になる、といった大きな手術になることも珍しくありません。
治療薬にはどんな種類があるの?
治療薬は大きく分けて、飲み薬、肛門から使う薬、点滴や注射で使う薬の3つに分けられます。
このような使用法をする薬には5-ASA製剤、ステロイド製剤、免疫調節剤、抗TNFα製剤と呼ばれるものなどがあります。
これらの薬のうち、最も大切な薬の1つが5-ASA製剤といわれる薬です。これまで5-ASA製剤が潰瘍性大腸炎が悪化している時に安定させる治療(寛解導入(かんかいどうにゅう)といいます)と安定している時期(寛解期(かんかいき))の両方に重要であることが示されています。
具体的な名前としてはペンタサ、サラゾピリン、アサコール、リアルダなどがあります。これらは飲み薬と肛門から使う薬の両方があり患者さんの病気の重症度と罹患範囲で使い分けていきます。
それでは例を挙げてみましょう。例えば「軽症」で「直腸炎型」の患者さんには「ペンタサ」の「肛門から使う薬」を使います。また「中等症」で「全大腸炎型」の患者さんには、「リアルダ」という「飲み薬」を使うことがあります。
実際にはこれらの組み合わせを個々の患者さんの病状によりさらに使い分けていきますが、説明すると長くなってしまうのでまた次回詳しくご紹介したいと思います。
新薬の紹介
 近年は2016年以降に毎年新薬が発売されていますが、それぞれの新薬を適切に使い分けることが大切です。
近年は2016年以降に毎年新薬が発売されていますが、それぞれの新薬を適切に使い分けることが大切です。
それによりこれまでの治療で改善が得られなかった患者さんの病状が改善し、手術治療しか選択肢がなかった状況から手術を防ぐことができた方も実際にいらっしゃいます。
このような新薬の例としては、それぞれ2017年以降に治療薬として承認を受けたシンポニー、ゼルヤンツ、エンタイビオという薬があります。これらの薬は新しい治療薬であるため、まだ一般の消化器の先生方だけでなく、IBDの専門家の先生方でも十分な使用経験がないことも珍しくありません。
生物学的製剤の使い分けについてわからないことが多い方も多いのではと思います。以下の記事にIBD専門の医師が生物学的製剤を使う際に検討しているポイントをまとめていますので、ご興味ある方はぜひご確認ください。
予後について
一般的に潰瘍性大腸炎と診断されて数年が経過すると、大腸に癌が発生することがあります。特に発症から長い時間が経つほど危険性が上がることが知られており、大腸癌ができる患者さんの割合は発症後10年間で2%、発症後20年間で8%、発症後30年間で18%と言われています2。
その大腸の癌は長い間の大腸の炎症が原因です。しかもこの場合の大腸癌は潰瘍性大腸炎以外の患者さんに生じる一般的な大腸癌とは異なる性質を持っており、「発見されにくく、進行しやすい」という特徴を持っています。そのためこのような大腸癌が発見された場合には、既に大腸の他の部位にも癌が生じてしまっている可能性が高いため、発見された癌の部位だけでなく、全ての大腸を手術で切除する必要があります。
まとめ
以上がこの潰瘍性大腸炎の解説になります。どんな治療法においても最も大切なことは、長期間に渡り、適切な治療を、中断なく続けていくことで「炎症を抑え続けていくこと」です。そうすることで大腸の炎症がしっかりと抑えられ、日々の辛い症状である腹痛、下痢、血便などが少ない生活を送ることができます。さらには炎症が原因となる癌の予防にも繋がります。
主治医の先生と相談しながらぜひ自分にあった最適な治療を見つけていただければと思います。
参考文献
- Jostins L, et al. Nature 491: 119-124, 2012
- Eaden JA, et al. Gut Apr; 48(4):526-35. 2001








